妇科疾病合并糖尿病34例围术期处理
来源:岁月联盟
时间:2010-07-13
【论文摘要】目的:探讨妇科疾病合并糖尿病的围术期处理。方法:34例妇科疾病合并糖尿病患者的围术期经验。结果:无手术死亡,无糖尿病酮症酸中毒发生,无术后切口感染发生,疗效满意。结论:妇科疾病合并糖尿病围术期治疗成功的关键是合理应用胰岛素控制血糖,选择适当的手术方式及应用广谱抗生素预防感染。
近年来,由于生活模式的改变和人口老龄化等诸多因素,糖尿病患病率呈逐年上升趋势,妇科疾病合并糖尿病患者的比率也呈上升趋势。糖尿病是一种全身代谢性疾病,这类患者病情复杂,手术耐受性下降,危险性增加,故探讨妇科疾病合并糖尿病的围术期处理方法,从而提高治疗水平,减少术后并发症显得十分重要。现将我院2004年1月~2008年12月34例妇科疾病合并糖尿病患者的临床资料报告如下。
1 资料和方法
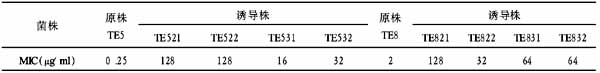
1.1 一般资料:本组患者共34例,年龄42~76岁,平均53岁,28例入院前确诊为2型糖尿病,病程1~10年,平均4.9年,其中24例口服降糖药,7例皮下注射胰岛素控制血糖,3例无症状,术前诊断为2型糖尿病。
1.2 妇科疾病与手术方式:子宫肌瘤16例,卵巢良性肿瘤10例,子宫脱垂3例,宫颈重度非典型增生1例,盆腔子宫内膜异位症2例,卵巢恶性肿瘤2例。实施手术:阴式子宫切除20例,其中3例加阴道壁修补,单侧附件切除术10例,经腹卵巢癌减瘤术2例。
1.3 麻醉方式:腰麻加硬膜外麻醉或全身静脉麻醉。
2 结果
伤口全部Ⅰ期愈合,无1例切口感染发生,1例术后真菌性阴道炎,无其他手术并发症,阴道残端愈合好。
3 讨论
3.1 糖尿病与外科手术的相互影响:糖尿病是一种以血糖升高为特征,常伴有心血管、肾脏及中枢神经系统等重要组织器官器质性病理变化、功能下降的代谢性疾病。糖、脂肪、蛋白质等代谢障碍,使细胞、体液免疫功能降低,从而导致患者对外科手术、麻醉的耐受能力较差,组织愈合、修复能力差,抵抗病理性侵袭的能力明显下降,从而引起包括严重感染等并发症,造成手术失败,甚至危及患者生命。而外科疾病、麻醉及手术创伤等应激状态又可诱发或加重糖尿病,导致高渗性非酮症昏迷及酮症酸中毒,水、电解质及酸碱失衡,组织、器官功能障碍,并逐渐形成器质性病理改变,修复困难。上述病理、生理改变相辅相成,互相促进,如不及时纠正,可引起不可逆转的系统性组织、器官功能障碍。舒萍等采用多因素回归分析法研究证实,术前及术中血糖水平是感染性并发症的高危因素。
3.2 围术期糖尿病的处理
3.2.1 术前处理:术前除常规检查外,应详细询问病史,结合血糖检测,排除或确定糖尿病的诊断,并判断心血管、肾脏等脏器是否合并糖尿病并发症。需建立完善的糖尿病饮食制度和血、尿糖监测记录。国内学者将糖尿病围术期危险因素归纳为:术前血糖增加≥13.3 mmol/L,年龄≥65岁,病程≥5年,合并高血压和冠心病,手术时间≥90min。确诊有糖尿病者应做好充分的术前准备,给予合理的糖尿病饮食以及定时皮下注射胰岛素,血糖控制在7~9 mmol/L,尿糖(±)~(+),尿酮体(-)较为安全。对时间不长、不影响第2天进食的小手术,手术期间不需要改变糖尿病的原治疗方案,如术前口服降糖药能达到要求的,术后仍可继续服药。对于手术时间持续2 h以上并干扰原定的糖尿病治疗和饮食者,术前3天停用口服降糖药和长效胰岛素,改为普通胰岛素皮下注射。术前选用聚乙二醇电解质散清洁肠道,避免电解质紊乱。
3.2.2 术中处理:麻醉、某些药物和手术刺激可增加血糖水平。合理选择麻醉方法、麻醉诱导和维持药物、维持麻醉适当深度。尽量采用腰麻加连续硬膜外麻醉,对患者的血糖波动影响较小。术中定期检测血钾、血气变化,适当补钾、碱性药物,防止低钾、酸中毒。术中一般不使用含糖溶液,主要使用晶体和胶体溶液。如术中血糖过高,超过12 mmol/L,可适当使用胰岛素,须防止血糖过低。术中由于手术创伤引起应激状态而出现胰岛素抵抗和高胰岛素血症,从而出现糖代谢紊乱,因此术中每30 min~1 h 测1次血糖和尿糖,根据术中血糖和尿糖水平调整静滴胰岛素的用量,使血糖浓度维持在7~10 mmol/L,尿糖(±)~(+)。但也应避免胰岛素过量引起低血糖,在麻醉状态下低血糖不易被发现,如持续性低血糖可导致脑损伤。如血糖>12 mmol/L,尿糖>(++),追加胰岛素4~6 u皮下注射,同时注意补钾。
3.2.3 术后处理:糖尿病患者术后应补充足够的热量及营养,手术结束患者回病房后应继续密切监测血糖变化,控制血糖大幅度波动。每4h测指尖血糖,每日抽血查血糖1次,以便对照;进食后改为三餐前及餐后2 h血糖检测;同时检测尿糖。禁食期间主要经静脉补充胰岛素,葡萄糖与胰岛素比例2~4 g∶1 u,仍控制血糖在8~10 mmol/L以下、不低于6 mmol/L、尿糖(±~+)为宜。
3.2.4 预防低血糖:糖尿病患者尤其是老年糖尿病患者,伴有肝肾功能不全时,胰岛素灭活降解功能降低,血糖水平不稳定,胰岛素用量不足,有诱发酮症酸中毒和高渗非酮症昏迷的可能。给胰岛素过量,有导致低血糖危险,而低血糖可引起严重的心脑功能损害和脑水肿。因此,围术期血糖测定十分重要。
3.2.5 术后胰岛素使用方法:术后早期使用胰岛素最安全的方法是静脉用药,我们采用5%葡萄糖500 ml加普通胰岛素6~8 u和氯化钾1 g,以100 ml/h速度静脉滴注,保持血糖在6.7~11.1 mmol/L,尿糖(-)~(+)。进食后胰岛素可酌情皮下注射,每日3~4次,剂量可静脉滴注量,根据血糖值随时调整。
3.2.6 预防和控制感染:由于糖尿病患者机体防御功能减弱,特别容易发生葡萄球菌和革兰阴性菌感染。同时糖尿病患者多并发血管病变而导致周围组织供血减少,组织氧浓度降低,有利于厌氧菌生长繁殖。有研究表明术后第1天有高血糖的患者较血糖小于12.3 mmol/L者感染率高2.7倍。我们采用术前1天或术中应用抗生素预防感染,术后应用广谱抗生素5~7d取得了明显的效果。无1例伤口感染,1例术后霉菌性阴道炎经抗真菌后治愈出院。
上一篇:高脂血症性急性胰腺炎临床分析
下一篇:急性下肢动脉闭塞;介入治疗